HemaBook Chapitre 9 : Quelle est l'évolution du taux d'éosinophiles chez les patients atteints de la COVID-19 ?
Mindray 2021-05-09

Le traitement anticoagulant prophylactique est-il indiqué par les médecins pour faire face aux événements thrombotiques dans le cadre de la COVID-19 ?
Existe-t-il un lien entre le taux d'éosinophiles et la surveillance de l'anticoagulation chez les patients atteints de la COVID-19 ?
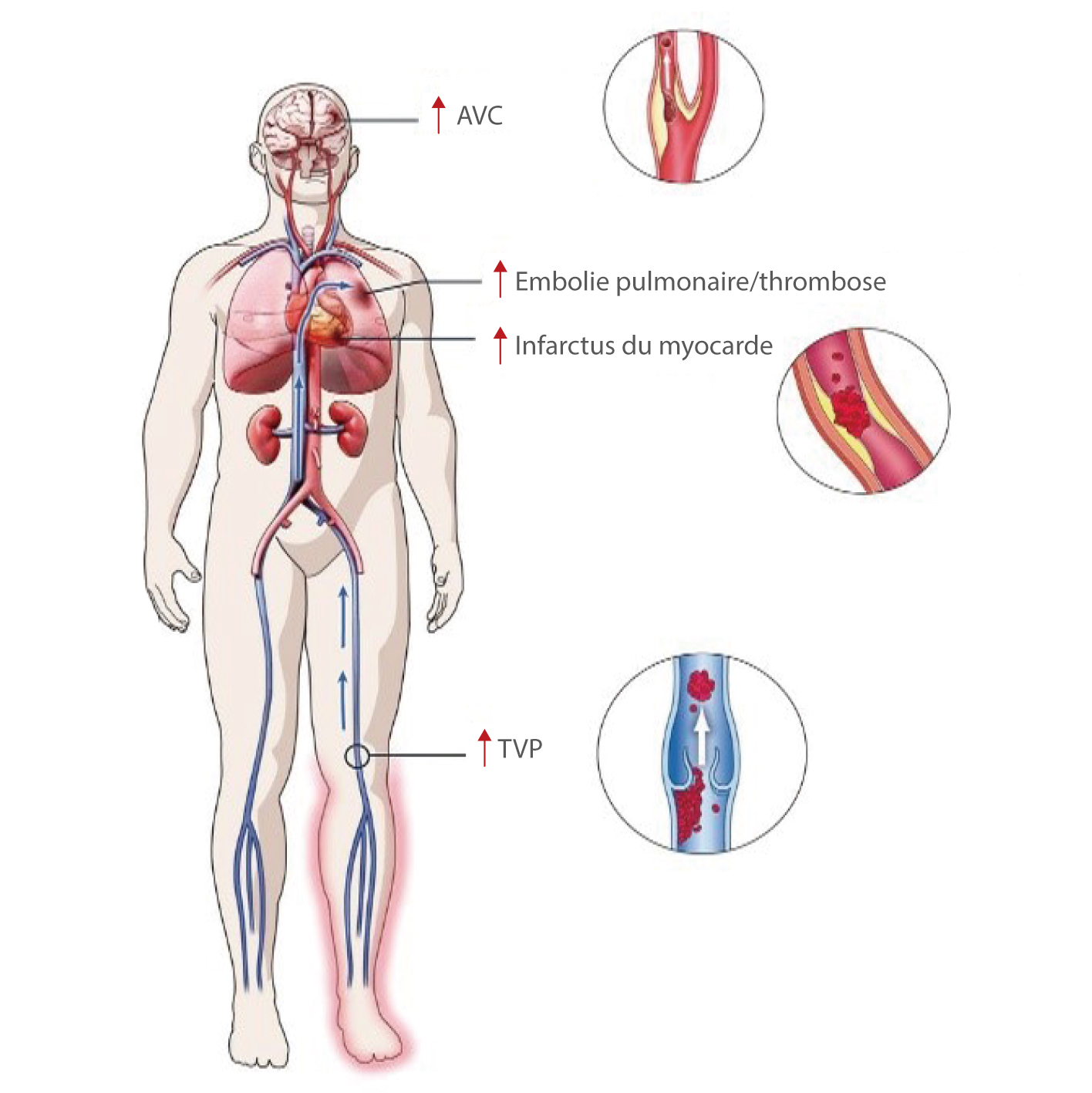
Événements thrombotiques chez les patients atteints de COVID-19
La thrombose est apparue comme une complication importante chez les patients hospitalisés en raison de la COVID-19. Un état prothrombotique induit par le SRAS-Cov-2 peut prendre la forme d'une thromboembolie veineuse (TEV), d'une thrombose artérielle et une coagulation intraveineuse disséminée (CIVD).[1]
Dans le cadre de 28 études menées sur 2 928 patients, des complications thrombotiques sont survenues chez 34 % des patients des unités de soins intensifs, une thrombose veineuse profonde (TVP) chez 16,1 % des patients et une embolie pulmonaire chez 12,6 % des patients, et ont été associées à une mortalité élevée.[2]
Traitement antithrombotique à l'héparine de bas poids moléculaire chez les patients atteints de COVID-19
L'héparine de bas poids moléculaire (HBPM) et l'héparine non fractionnée (HNF) sont recommandées par l'International Society for Thrombosis on Hemostasis (ISTH) et l'American Society of Hematology (ASH) pour le traitement des événements thrombotiques associés à une infection au SRAS-CoV-2. En particulier, l'HBPM a un effet antithrombotique plus efficace que l'HNF.
Surveillance du dosage d'HBPM
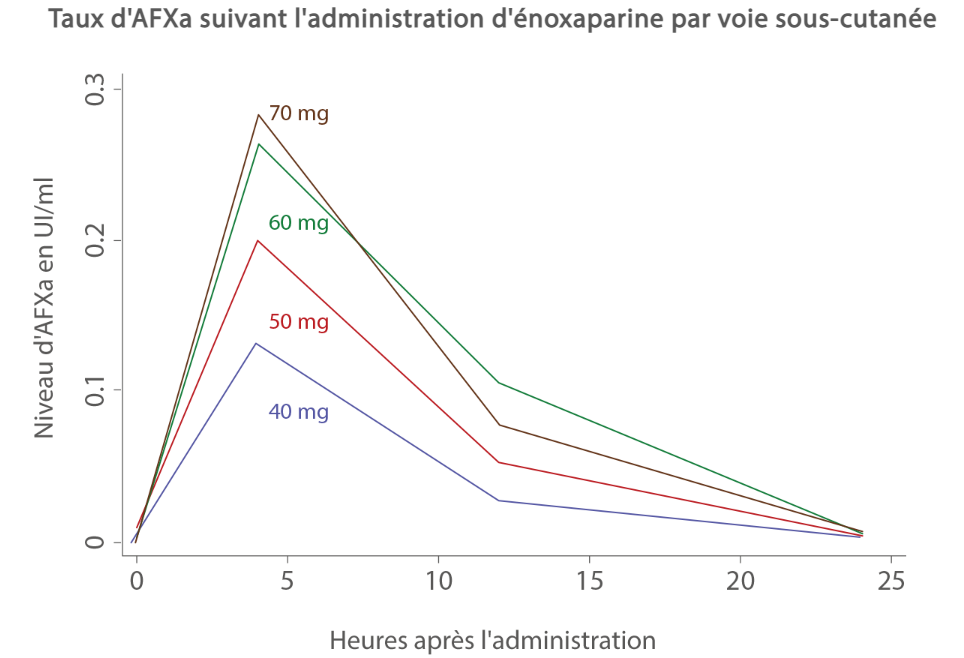
L'HBPM agit principalement sur le facteur Xa. C'est pourquoi l'activité de l'HBPM doit être surveillée par le biais des niveaux d'activité sérique anti-facteur Xa (AFXa) plutôt que du temps de thromboplastine partielle activée (TCA) (Figure 2).[3]

L'énoxaparine est l'une des principales HBPM. Le taux d'AFXa a atteint son maximum 3 à 5 heures suivant l'administration. Les niveaux d'AFXa inférieurs à 0,2 UI/mL peuvent augmenter le risque de TEV chez les patients atteints de COVID-19 en raison de l'hypercoagulabilité.[4]
Numération des éosinophiles dans le traitement antithrombotique des patients COVID-19
Le Dr Selma Ari a constaté que l'augmentation du nombre d'éosinophiles est associée au niveau d'anticoagulation subprophylactique chez les patients atteints de COVID-19.[5]
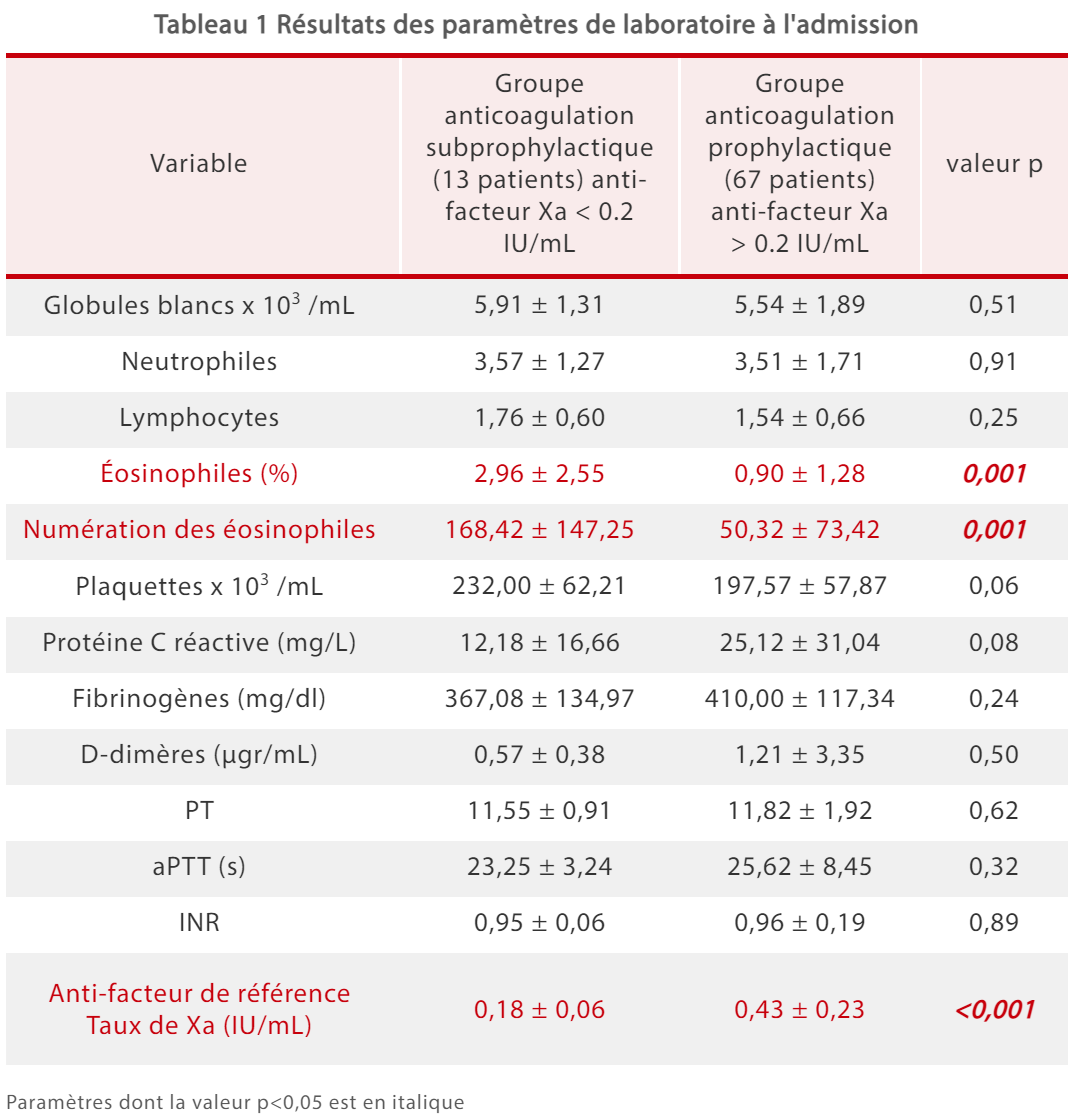
Les tests de laboratoire montrent que seuls les taux d'éosinophiles et l'AFXa varient significativement entre le groupe soumis à anticoagulation subprophylactique et le groupe soumis à anticoagulation prophylactique lorsque les patients sont admis à l'hôpital (Tableau 1).[5]
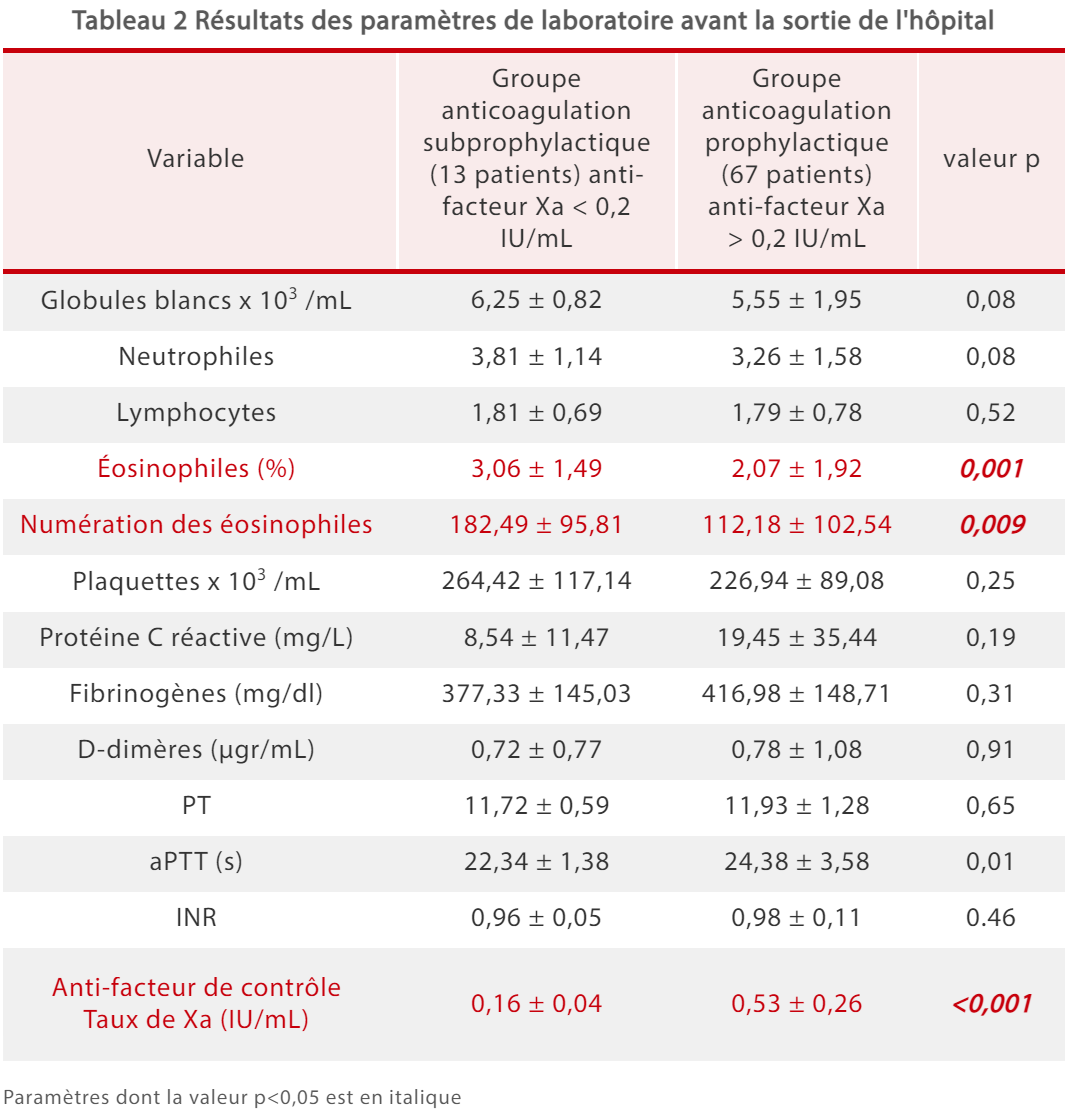
Les analyses de laboratoire effectuées avant la sortie des patients ont révélé que le nombre d'éosinophiles dans le groupe soumis à anticoagulation subprophylactique était plus élevé que dans le groupe anticoagulation prophylactique, tandis que le niveau AFXa était plus faible dans le groupe anticoagulation subprophylactique (Tableau 2).[5]
Éosinophiles et thrombose
Les éosinophiles induisent l'agrégation plaquettaire, entraînant la formation de thrombus en raison de la production de protéines basiques majeures (MBP) et de peroxydase éosinophile (EPX).[6]
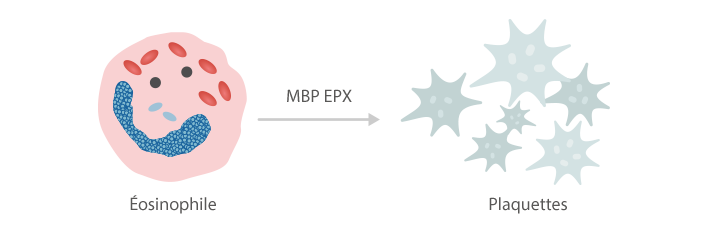
Les enzymes libérées par les éosinophiles (peroxydases, protéines cationiques et neurotoxines) peuvent limiter l'activité anticoagulante de l'héparine.[7]
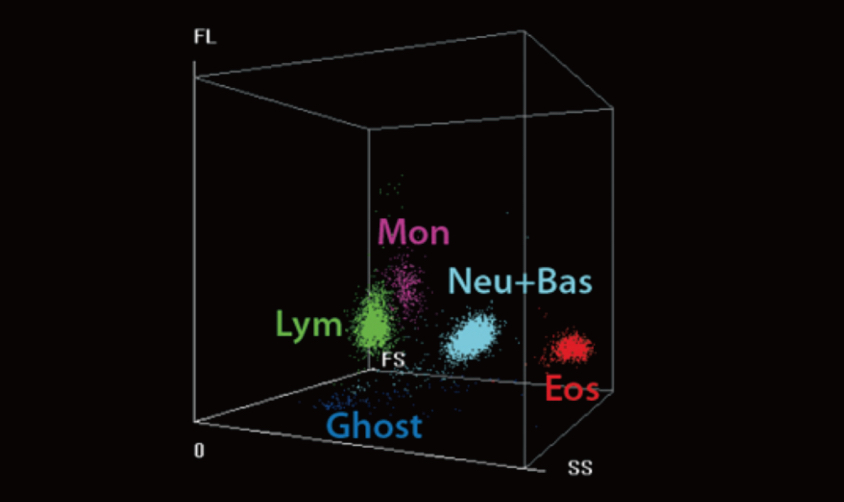
Dans cette étude, les taux élevés d'éosinophiles avaient une activité anticoagulante plus faible chez les patients atteints de COVID-19 dans le groupe d'anticoagulation subprophylactique. La numération d'éosinophiles a été examinée avec l'analyseur hématologique automatique Mindray BC-6800. Sa technologie d'analyse SF Cube peut produire un diagramme de dispersion tridimensionnel en mesure d'aider les médecins à mieux identifier et différencier les populations de cellules sanguines, notamment pour révéler des populations de cellules anormales non détectées par d'autres techniques. Aujourd'hui, un grand nombre de paramètres du modèle BC-6800 peuvent être utiles au diagnostic clinique et à la recherche scientifique. Par conséquent, les cliniciens sont invités à effectuer des recherches supplémentaires sur la COVID-19 à l'aide des appareils Mindray BC-6200/BC-6800/BC-6800Plus/CAL 6000/CAL 8000.
Références :
[1] Godoy, L. C., Goligher, E. C., Lawler, P. R., Slutsky, A. S. & Zarychanski, R. Anticipating and managing coagulopathy and thrombotic manifestations of severe COVID-19. CMAJ 192, E1156-E1161, doi:10.1503/cmaj.201240 (2020).
[2] Jenner, W. J. et al. Thrombotic complications in 2928 patients with COVID-19 treated in intensive care: a systematic review. J Thromb Thrombolyse, doi:10.1007/s11239-021-02394-7 (2021).
[3] Lai, S. & Coppola, B. Use of enoxaparin in end-stage renal disease. Kidney Int 84, 433-436, doi:10.1038/ki.2013.163 (2013).
[4] Robinson, S. et al. Enoxaparin, effective dosage for intensive care patients: double-blinded, randomised clinical trial. Crit Care 14, R41, doi:10.1186/cc8924 (2010).
[5] Ari, S. et al. Elevated eosinophil count is related with lower anti-factor Xa activity in COVID-19 patients. J Hematop, 1-10, doi:10.1007/s12308-020-00419-3 (2020).
[6] Varricchi, G. et al. Reslizumab and Eosinophilic Asthma: One Step Closer to Precision Medicine? Front Immunol 8, 242, doi:10.3389/fimmu.2017.00242 (2017).
[7] Ames, P. R., Aloj, G. & Gentile, F. Eosinophilia and thrombosis in parasitic diseases: an overview. Clin Appl Thromb Hemost 17, 33-38, doi:10.1177/1076029609348314 (2011).